Il bollettino del fegato n.5
n. 20 - Le malattie non virali del fegato n.19 - Dosaggio degli analgesici e cirrosi epatica n. 18 - Fegato e farmaci n. 17 - Il carcinoma epatocellulare (HCC) n. 16 - Fegato grasso n. 15 - Malattie epatiche e abuso di sostanze n. 14 - L'epatite B n.13 - L'epatite autoimmune n.12 SARS-CoV-2 (COVID-19) E FEGATO n.11 CEUS (Contrast Enhanced Ultrasound) n.10 Encefalopatia epatica n.9 - Epatite E n.8 - Morbo di Wilson n.7 - Biopsia epatica n.6 - Iperferritinemia nello studio medico n.5 - Epatopatia alcolica n.4 - Fegato grasso n.3 - Trattamento innovativo dell’ascite n.2 - La colangite biliare primitiva n.1 - I nuovi farmaci contro l'epatite CPRIMO PIANO
EPATOPATIA ALCOLICA: LA MALATTIA DA ALCOL CHE COLPISCE IL FEGATO
Nella nostra attività di medici generici e specialisti siamo spesso confrontati con pazienti che presentano problematiche di salute fisica, psichica o sociale legata all’elevato consumo di alcol. È noto che l’organo maggiormente interessato da malattia da alcol è il fegato, con l’epatopatia alcolica come una delle maggiori cause di cirrosi epatica, tumori al fegato, insufficienza epatica acuta e cronica.
Il consumo di alcol nel mondo e malattia di fegato
Il consumo di alcool in Europa è in lieve discesa in alcuni paesi mentre è in incremento in altri, rimanendo elevato nella maggior parte dei paesi al mondo. Secondo stime recenti il consumo dannoso di alcol è responsabile di un decesso su sette in uomini tra i 15 e i 64 anni e di un decesso su tredici in donne tra i 15 e i 64 anni. Il consumo di alcool è inoltre la causa più frequente di cirrosi epatica in Europa, con una mortalità per cirrosi epatica negli ultimi 30 anni in incremento in molti paesi dell’Est Europa, in Gran Bretagna, Finlandia ed Irlanda.
I dati dell’Organizzazione Mondiale della Sanità indicano che in Europa il 60-80% della mortalità legata a malattia di fegato sia dovuta al consumo di alcool. Nel 2010 la cirrosi epatica alcolica è stata responsabile di 493’300 morti. L’uso dannoso di alcool è inoltre la seconda indicazione più frequente per un trapianto di fegato, circa il 40% in Europa e 25% negli Stati Uniti d’America.
È importante non dimenticare come l’alcol non causi soltanto problematiche epatiche, ma che l’abuso cronico di alcool od un consumo eccessivo episodico (binge drinking) possono causare altre malattie di competenza internistica quali pancreatite, malattia fetale da alcool, tumori nel tratto digestivo e del seno, malattie cardiovascolari, oltre che allo sviluppo di patologie neurologiche e psichiatriche.
LA PAROLA ALL'ESPERTO
Prof. Dr. med. Alberto Moriggia
Medico accreditato, Epatocentro Ticino
Medico presso il centro Ingrado per le dipendenze
>> Visita il profilo
Quali sono i meccanismi di sviluppo del danno al fegato causato da alcol?
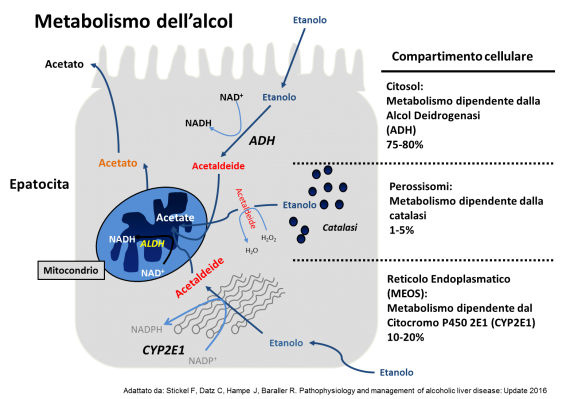
I meccanismi cellulari e molecolari che stanno alla base dell’epatopatia alcolica non sono ancora del tutto chiariti ma comprendono una complessa interazione tra fattori genetici e fattori ambientali. Un ruolo decisivo nella tossicità dell’alcol è giocato dall’acetaldeide, che è il primo metabolita tossico dell’alcol, o etanolo, prodotto principalmente dall’enzima alcool deidrogenasi (ADH) presente in un compartimento delle cellule del fegato denominato citosol. L’acetaldeide viene anche prodotta dagli enzimi del citocromo P450 2E1 presente in un altro compartimento cellulare (microsomi): l’attività di questi enzimi è inducibile, ovvero funziona piu’ velocemente, anche di 20 volte in un soggetto che consuma più di 40 grammi di alcool al giorno. Esistono ulteriori altri compartimenti cellulari dove avviene, anche se in parte minore, il metabolismo dell’alcol, come mostrato nella figura. L’acetaldeide prodotta è un metabolita tossico e mutageno che con diversi meccanismi porta alla distruzione delle cellule epatiche e allo sviluppo di tumore al fegato.
Quali sono i maggiori fattori di rischio per lo sviluppo di malattia epatica da alcol?
Un fattore decisivo nello sviluppo del danno epatico da alcol è la concomitante presenza di una diagnosi di disturbo da consumo di alcol secondo il manuale diagnostico statistico dei disturbi mentali (DSM-5), che può essere posta quando 2 degli 11 criteri presenti nella tabella sottostante si presentano all’interno di 12 mesi. Il concetto di “disturbo da consumo di alcol” include differenti comportamenti di consumo che spesso vengono alternativamente descritti come consumo elevato, consumo dannoso, consumo problematico e dipendenza da alcool.
|
L’uso dannoso di alcool può inoltre agire come concausa di danno epatico insieme ad altre malattie del fegato, quali le epatiti virali (principalmente le epatiti croniche B e C), le malattie genetiche del fegato (per esempio l’emocromatosi) e la malattia da fegato grasso non alcolica (NASH/NAFLD).
Come si sviluppa ed evolve l’epatopatia alcolica?
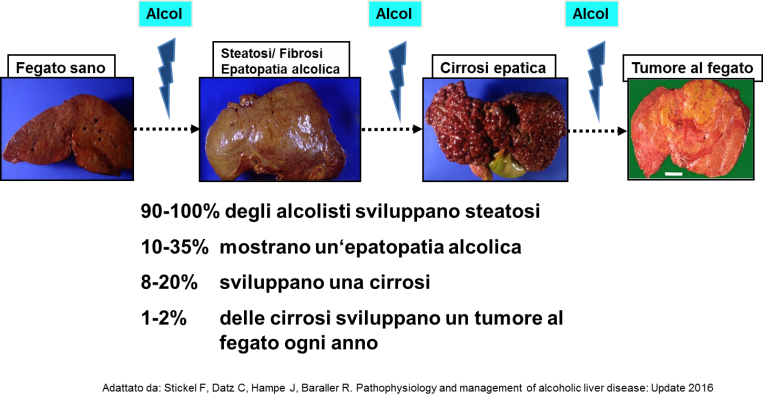
L’epatopatia alcolica comprende un continuum di malattie con un diverso livello di danno epatico. Una steatosi epatica (fegato grasso) è presente in praticamente tutti coloro che consumano più di 40 grammi di alcol al giorno, ovvero 4 unità alcoliche. Un’epatopatia alcolica progressiva con un livello variabile di infiammazione (steatoepatite) e di fibrosi del fegato è presente in circa 10-35% degli alcolisti cronici, mentre una cirrosi alcolica è presente solo nel 10-15%. Il tumore al fegato (epatocarcinoma) si sviluppa in circa l’1-2% degli ammalati di cirrosi alcolica per anno. Mentre i primi livelli di malattia possono essere reversibili, ciò non è più possibile per i livelli di cirrosi alcolica avanzata, scompensata e nel caso di tumore al fegato.
L’epatopatia alcolica con sviluppo di fibrosi progressiva e cirrosi epatica si sviluppa solo in una minoranza dei forti bevitori. Ci sono infatti molti altri fattori che modulano lo sviluppo della malattia epatica, quali il sesso, la genetica, il peso corporeo così come molti fattori esogeni.
Le donne hanno in generale un maggior rischio di sviluppare una cirrosi alcolica con quantità di alcol inferiori a quelle degli uomini, probabilmente a causa del diverso sistema ormonale. Studi genetici negli ultimi anni hanno mostrato che coloro che hanno una mutazione genetica all’interno del gene PNPLA3, TM6SF2 e MBOAT7, mostrano un maggior rischio di sviluppare steatosi epatica, fibrosi e tumori al fegato.
Secondo una studio condotto in Italia (Studio Dyonisos) il rischio di sviluppare cirrosi epatica è massimo in coloro che consumano più di 120 grammi di alcol al giorno, mentre il rischio di sviluppare una qualche malattia epatica è molto basso al di sotto dei 30 grammi di alcol al giorno. Il consumo di caffè sembra essere un fattore protettivo per lo sviluppo di malattia epatica, mentre il fumo di sigaretta aumenta il rischio di cirrosi alcolica.
Il fatto di bere alcolici al di fuori dei pasti e di bere grandi quantità regolarmente aumenta il rischio di malattia epatica. Naturalmente la presenza di altre malattie epatiche quali epatiti virali (epatite cronica B e C), la presenza di sovrappeso e di malattie metaboliche agiscono sinergicamente nello sviluppo della malattia epatica da alcool.
Come si manifesta e come si valuta la malattia epatica da alcol?
Nella maggior parte dei casi l’epatopatia alcolica è una malattia clinicamente inapparente con pochi sintomi soprattutto nelle fasi iniziali. Nelle fasi avanzate possono essere osservati i classici segni dell’elevato consumo alcolico quali ipertrofia delle ghiandole parotidi, atrofia muscolare, malnutrizione, contratture di Dupuytren e segni di neuropatia periferica.
All’esame obiettivo del paziente con cirrosi epatica si possono osservare eritema palmare, spider naevi, ittero, ginecomastia, atrofia muscolare, ascite ed edemi declivi in pazienti con cirrosi scompensata.
Gli esami ematici mostrano tipicamente un incremento del volume corpuscolare medio degli eritrociti, della gamma-glutamil-transferasi (GGT) e della aspartato-aminotransferasi (AST). I valori INR, bilirubina e la conta delle piastrine possono essere alterate nelle fasi avanzate. Il quoziente AST/ALT (quoziente di De Ritis) è tipicamente nell’epatopatia alcolica maggiore di 1 e nei casi con epatite alcolica severa può essere maggiore di 2. Un marker di consumo alcolico può essere la transferrina carente di anidride carbonica (CDT) nel siero, che tuttavia non è considerato un marcatore molto specifico. Più specifico è l’etilglucuronide (ETG) che tuttavia va cercato nelle urine o nel capello.
La misura del livello di progressione della malattia di fegato (stadiazione della malattia) viene tipicamente ottenuto con l’esecuzione di una biopsia epatica. Oggi questa procedura è sempre meno utilizzata grazie al recente sviluppo di strumenti di valutazione della fibrosi epatica non invasivi quali il Fibroscan, che possono essere utilizzati anche nell’epatopatia alcolica. In questo caso bisogna considerare che nei pazienti con elevati valori di AST (> 100 U/l) si possono riscontrare valori di elastanza epatica fortemente superiori a quelli effettivi, per cui occorre valutare questo esame in ambiante specialistico e caso per caso. La steatosi può essere osservata tramite sonografia, risonanza magnetica e computer tomografia (TAC), oltre che con l’utilizzo di nuove tecnologie di CAP (controlled attenuation parameter), solitamente inserite nell’apparecchio Fibroscan.
Esistono trattamenti per la malattia di fegato da alcol?
I trattamenti attualmente presenti per l’epatopatia alcolica sono purtroppo molto poco soddisfacenti, non essendo presenti né terapie efficaci per controllare il consumo di alcol nei pazienti con epatopatia alcolica, né tantomeno trattamenti direttamente attivi sulla malattia del fegato conseguente al consumo di alcol.
Naturalmente l’obiettivo principale della terapia di un paziente con epatopatia alcolica è il raggiungimento e il mantenimento dell’astinenza dal consumo di alcool.
Con una sospensione prolungata del consumo, infatti, la steatosi e la steatoepatite alcolica possono regredire, mentre una cirrosi può restare compensata per moltissimi anni. La terapia della cirrosi epatica conseguente all’elevato consumo alcolico non è diversa da quella dovuta ad altri fattori ed è principalmente mirata alla prevenzione delle complicanze della cirrosi.
Solitamente l’inizio di una terapia dovrebbe consistere in una disintossicazione in regime stazionario al fine di curare la sintomatologia di astinenza e di impostare un trattamento farmacologico adeguato. A questo va sempre affiancato un trattamento non farmacologico che solitamente consiste in una terapia a lungo termine con le caratteristiche di un intervento psico-sociale da affiancare al trattamento farmacologico e alle cure mediche. Le opzioni di terapia farmacologica a disposizione nei casi di epatopatia alcolica sono limitati, dal momento che i farmaci per la disassuefazione da alcool sono stati raramente testati in pazienti con malattia epatica. Al momento solo il baclofen è stato utilizzato in questa situazione ed ha mostrato una qualche evidenza di successo, mentre per altre sostanze come il disulfiram, il naltrexone ed il nalmefene non esistono abbastanza dati che mostrino un’assenza di tossicità epatica. Una valutazione del regime farmacologico deve comunque essere considerata caso per caso come accordo tra il medico di base, lo psichiatra e lo specialista del fegato, a dipendenza del livello di malattia epatica.
Non sono invece al momento presenti terapie che abbiano come target farmacologico l’epatopatia alcolica in sé. È possibile che in futuro possano essere utilizzati i farmaci attualmente in studio per l’epatopatia non alcolica anche per i casi di epatopatia alcolica. Qualche dato in letteratura è presente a supporto dell’utilizzo nell’epatopatia alcolica del cardo mariano (Silybum marianum), fitofarmaco solitamente utilizzato nell’intossicazione da Amanitas phalloides.
L’alcol causa disturbi nutrizionali? Come si possono correggere?
Mentre i pazienti con epatopatia alcolica di stadio iniziale sono normalmente ben nutriti, lo stesso non si può dire per coloro che hanno una malattia epatica avanzata oppure già mostrano un quadro clinico di cirrosi epatica. Normalmente la causa di questo risiede nella generale denutrizione causata da una sostituzione delle calorie degli alimenti con le calorie contenute nel alcol consumato. Il rischio è quello di sviluppare svariate carenze vitaminiche che sono riassunte nella tabella sotto.
| Sindromi cliniche correlate alla carenza di micronutrienti | |
| Micronutrienti | Sindrome Clinica |
| Vitamina A | Cecità notturna, infertilità |
| Tiamina | Encefalopatia di Wernicke-Korsakoff, cardiomiopatia (Beri Beri) |
| Acido folico | Anemia macrocitica, aumento del rischio di tumore |
| Vitamina D | Osteomalacia, osteopenia |
| Vitamina E | Ridotta capacita di difesa antiossidante |
| Niacina | Pellegra, sintomi neuropsichiatrici |
| Piridossalfosfato | Anemia |
| Zinco | Disturbi nella guarigione delle ferite, problemi alla pelle, ridotte difese immunitarie, diarrea |
| Magnesio | Crampi muscolari, intolleranza al glucosio |
| Selenio | Miopatia, cardiomiopatia |
In generale coloro che consumano grandi quantità di alcol lamentano spesso una carenza di appetito a causa di disturbi del gusto, possibile presenza di esofagite e gastrite, una condizione dentaria scadente ed un generale malessere dovuto eventualmente allo stato di cirrosi epatica. Spesso possono essere presenti diarrea oppure insufficienza pancreatica.
Dal punto di vista nutrizionale, quello che si consiglia in generale è un’assunzione di almeno 1.2/1.5 grammi di proteine e di 30-35 kcal per chilogrammo di peso corporeo al giorno, divisi in diversi pasti. Naturalmente le carenze vitaminiche possono essere compensate con una supplementazione.
È possibile trapiantare il fegato ad un paziente con malattia di fegato da alcol?
L’epatopatia alcolica è la più frequente indicazione per il trapianto di fegato al mondo. In generale la mortalità e la morbidità dopo il trapianto di fegato nei pazienti con epatopatia alcolica non è diversa da quella dei pazienti trapiantati per altre patologie. La maggior parte dei programmi di trapianto epatico richiedono un’astinenza di almeno 6 mesi prima della messa in lista. I motivi di questo sono il possibile miglioramento della funzionalità epatica dopo mesi di astinenza e la presunta riduzione del rischio di ricaduta di consumo alcolico dopo il trapianto. Tuttavia non esiste alcun dato a supporto del fatto che la regola dei 6 mesi abbia un reale impatto sull’astinenza dopo trapianto.
Alcuni gruppi in Francia hanno iniziato a mettere in discussione questa regola ed hanno sviluppato nuove modalità di selezione di pazienti per il trapianto epatico a causa di epatopatia alcolica, ottenendo buoni risultati. Naturalmente dopo il trapianto di fegato i pazienti richiedono una presa in carico specialistica a lungo termine, che si occupi sia degli aspetti direttamente legati al trapianto, sia della prevenzione della ricaduta di consumo di alcol, sia delle conseguenze mediche dovute all’elevato consumo alcolico protratto per tanti anni.
Referenze:
Stickel F, Datz C, Hampe J, Bataller R. Pathophysiology and Management of Alcoholic Liver Disease: Update 2016. Gut Liver. 2017 Mar 15
Moriggia A, Stickel F. Alkoholische Lebererkrankung – Update 2017. Therapeutische Umschau (2017), 74(3), in press
Contatti:
Epatocentro Ticino SA, via Soldino 5, 6900 Lugano
Ingrado Servizi per le Dipendenze, via Trevano 6, 6904 Lugano
IN EVIDENZA
28 luglio 2017, Giornata mondiale contro l'Epatite - al via il nuovo test di valutazione del rischio
Le persone che, a seguito del test, risultano a rischio di aver acquisito un'epatite ricevono un buono gratuito per eseguire un controllo nella propria regione.
Maggiori informazioni sul sito di Swiss Experts in Viral Hepatitis (SEVHep)
ATTUALITÀ
Epatite C: da luglio il primo farmaco rimborsato in modo illimitato.
Maggiori informazioni sul sito dell'Ufficio federale della sanità pubblica (UFSP)
IN AGENDA
Simposio ticinese di epatologia
Giovedì 12 ottobre 2017
14.30-18.30
Sala Aragonite, Manno
Gli incontri formativi proposti dalla Fondazione Epatocentro Ticino continuano.
Scarica il programma del Simposio ticinese di epatologia Scarica il calendario degli incontri formativi aggiornato